
"Hola Alfredo, te quiero consultar el caso de Asun, una de nuestras enfermeras. Tengo sospechas fundadas de que se contagió con síntomas por covid-19 durante la primera ola de esta pandemia. El miércoles 20 de enero recibió la primera dosis de Comirnaty [la vacuna de Pfizer] en el centro de salud. El jueves 21, además de dolor y calor en el punto de inyección, notó fiebre por encima de 38, dolor muscular y articular, cefalea, fatiga, escalofríos y dificultad para conciliar y mantener el sueño.
El test de antígeno y PCR negativos me hacen suponer que estos síntomas, que persisten el viernes 21 y de los que mejora el sábado 22 estando recuperada el domingo 23, son efectos no deseados de la vacuna. Por lo que se sabe de la vacuna, ¿podría ocurrir que con la segunda dosis se produzca una reacción mayor? ¿Es, en este caso, aconsejable, desde tu conocimiento inmunológico, recibir la segunda dosis de la vacuna?"
Esto me escribía Fede, coordinador médico de un Centro de Atención Primaria en Burgos. Mensajes como el de Fede se reciben decenas al día, desde hace aproximadamente un mes. El mes en el que se lleva administrando las primeras dosis de la vacuna de Pfizer y Moderna para la covid-19 basada en el ARN modificado. Pero también diariamente recibo otra consulta reiterada: ¿Si ya he pasado la covid-19 con síntomas, tengo que vacunarme?
Vacunación universal por grupos de prioridad
Hasta el momento, la respuesta de la comunidad científica y de las autoridades sanitarias a esta pregunta ha sido que "sí". En el prospecto de Comirnaty se insiste en que todo el mundo debe vacunarse (haya o no haya pasado la enfermedad). Incluso la prestigiosa revista médica New England Journal of Medicine lo asegura de modo tajante en un artículo de preguntas y respuestas frecuentes sobre las vacunas.
También un artículo para desmentir bulos sobre vacunas publicado en esta misma plataforma y firmado por expertos en diferentes áreas de conocimiento indica que es falso que no haya que vacunarse por haber tenido la enfermedad.
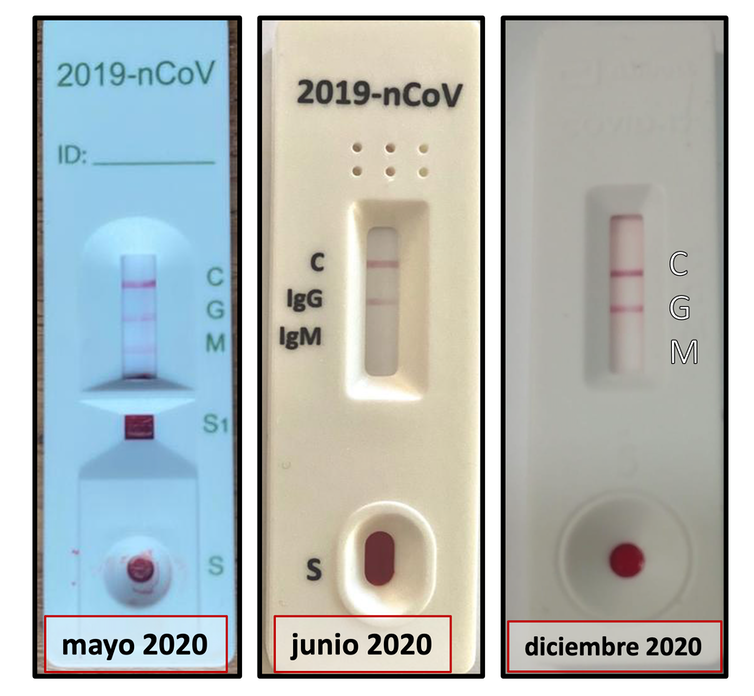
Pero volvamos con el caso de Asun. Al ser enfermera en un centro de atención primaria, le pedí a Fede que me pasara el histórico de su serología. Había pasado varios test rápidos de anticuerpos. Estos test miden la presencia de IgM y/o IgG en el suero de los pacientes.
Los primeros anticuerpos que se producen frente a cualquier infección son de tipo IgM. Posteriormente se sustituyen por IgG (o IgA) que tiene mayor capacidad neutralizante (entre otras actividades biológicas). Vemos que en el caso presentado se produjo IgG y se conservó hasta una semana previa a la vacunación.
Las evidencias que hay a favor de una vacunación universal son las siguientes:
- Aunque se haya pasado la enfermedad, los anticuerpos naturales pueden declinar con el tiempo y perder su capacidad de bloquear (neutralizar) al virus.
- Hay evidencias preliminares de que la inmunidad generada con las vacunas puede ser más duradera y enérgica que la natural (tras la infección).
¿Deberíamos repensar esta estrategia?
Claramente sí. Al menos en un momento –como el actual– en que no tenemos disponibilidad ilimitada de vacunas. Además, la tercera vacuna en llegar a Europa (AstraZeneca) no debería administrarse a personas mayores de 65 años, por no estar suficientemente testada en esta franja de edad.
Así se recoge en la ficha de la propia Agencia Europea del Medicamento, si bien se indica a continuación que no se ve "contraindicación a su administración, pues otras vacunas han funcionado bien en estas edades". Pero esta suposición no debería regir la pauta universidad, pues por la misma razón no se está administrando ninguna de las vacunas a grupos de edad jóvenes, en los que no se ha testado aún de modo suficiente.
Así que volvamos al principio. Cuando el sistema inmunitario responde por primera vez a un agente infeccioso genera unas células (llamados linfocitos T y B) que ponen en marcha mecanismos para aniquilar al microbio, y dejan en nuestra sangre unas pocas células con "memoria".
De modo que si ese mismo microbio repitiera la infección unos años después, se encontraría con un sistema inmunitario mucho más potente y eficaz para luchar contra él.
En esta característica de la memoria inmunitaria es en la que se basan las vacunas. Pues son realmente "simulacros" en los que se fuerza al sistema inmunitario a responder frente a un supuesto microbio.
Tras este "engaño" generado por la vacuna, nuestras defensas dejarán memoria circulante por si en el futuro dicho microbio nos vuelve a infectar. Así que sí... me ha entendido. Si pasamos la infección real, nuestras defensas dejarán circulando células de memoria y también anticuerpos. Y la gran duda es ¿durante cuánto tiempo?
En este momento no sabemos la duración que tendrá la inmunidad natural (inducida por la infección) ni la inmunidad artificial (inducida por las vacunas). Aunque ya conocemos los mínimos: 8 meses para la natural y 4 o 5 meses para la artificial.
La inmunidad natural ha demostrado ser eficaz en la inmensa mayoría de los casos, pues apenas se han producido reinfecciones (y con la cantidad de virus circulando es esperable que estén sucediendo miles de exposiciones diarias en personas que ya pasaron la enfermedad). Además, se ha demostrado que la infección produce una inmunidad protectora en macacos a los que se les vuelve a exponer al virus.
Funcionamiento básico de la respuesta inmunitaria
En un momento como este, en el que no disponemos de dosis de vacunas universales, parece razonable que aquellas personas que hayan pasado la infección de modo sintomático y hayan generado respuesta inmunitaria no se vacunen.
Estamos viendo a personas como Asun en quienes se produce una reacción a la vacuna muy intensa. No les administremos la segunda dosis. Están inmunizadas ya. Incluso si no tuviesen anticuerpos detectables, también lo estarían gracias a las células de memoria, que pueden en muy pocos días poner en marcha la fabricación de nuevos anticuerpos.
No todo en nuestras defensas son anticuerpos, no lo olvidemos. La Sociedad Española de Inmunología ha emitido recientemente un comunicado posicionándose en este debate, apostando por no vacunar a los ya inmunizados menores de 60 años.
En estas situaciones, hay que aplicar también criterios de prudencia y evaluar el riesgo/beneficio de las decisiones. ¿Qué entraña mayor riesgo? ¿Que una persona inmunizada haya perdido el poder de neutralización de sus anticuerpos? ¿Dejar sin vacunar a personas ancianas y otros grupos de riesgo como enfermos crónicos que aún no han pasado la covid-19 y no están inmunizados? Lo tengo meridianamente claro: hay que ahorrar dosis de los ya inmunizados y proteger a los más vulnerables. No es el momento de dudar de uno de los mecanismos esenciales de la respuesta inmunitaria.
Este artículo ha sido publicado originalmente en The Conversation
![]()
Comentarios
<% if(canWriteComments) { %> <% } %>Comentarios:
<% if(_.allKeys(comments).length > 0) { %> <% _.each(comments, function(comment) { %>-
<% if(comment.user.image) { %>
![<%= comment.user.username %>]() <% } else { %>
<%= comment.user.firstLetter %>
<% } %>
<% } else { %>
<%= comment.user.firstLetter %>
<% } %>
<%= comment.user.username %>
<%= comment.published %>
<%= comment.dateTime %>
<%= comment.text %>
Responder
<% if(_.allKeys(comment.children.models).length > 0) { %>
<% }); %>
<% } else { %>
- No hay comentarios para esta noticia.
<% } %>
Mostrar más comentarios<% _.each(comment.children.models, function(children) { %> <% children = children.toJSON() %>-
<% if(children.user.image) { %>
![<%= children.user.username %>]() <% } else { %>
<%= children.user.firstLetter %>
<% } %>
<% } else { %>
<%= children.user.firstLetter %>
<% } %>
<% if(children.parent.id != comment.id) { %>
en respuesta a <%= children.parent.username %>
<% } %>
<%= children.user.username %>
<%= children.published %>
<%= children.dateTime %>
<%= children.text %>
Responder
<% }); %>
<% } %> <% if(canWriteComments) { %> <% } %>